大腸癌連續9年高居國人十大癌症發生率首位,讓民眾對大腸息肉聞之色變。
台灣癌症基金會一項調查結果發現:
- 30歲以上的民眾經瘜肉篩檢,有高達50%發現瘜肉
- 40到49歲之民眾,更有60%以上發現有瘜肉
- 台灣民眾的瘜肉發生率有逐漸年輕化的趨勢
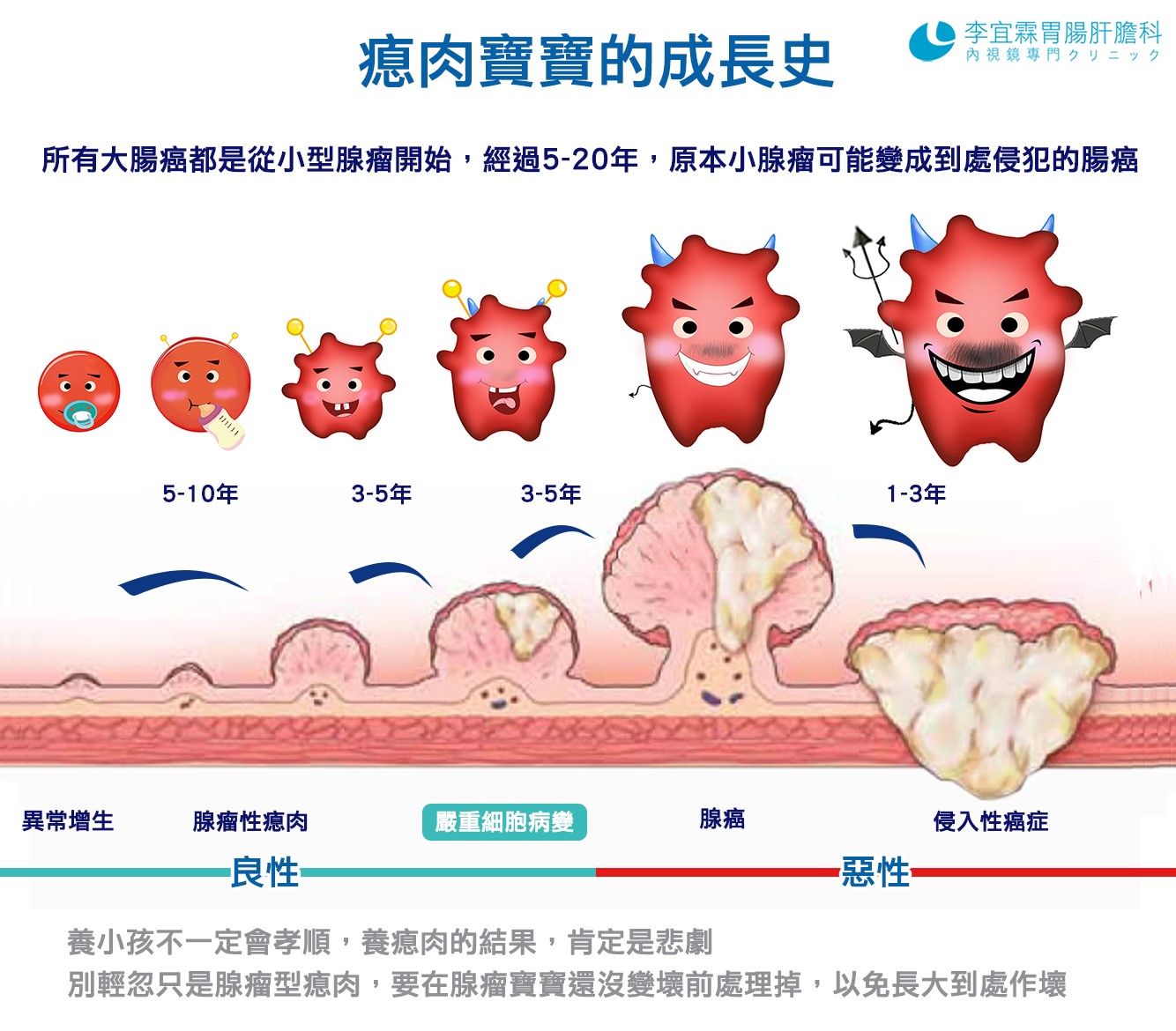
95%的大腸癌從腺瘤狀瘜肉癌變而來:
- 台灣每年約有一萬四千多人罹患大腸癌
- 已連續五年蟬聯國人癌症發生人數最高
- 有近95%是腺癌,腺癌是正常的黏膜先發展成腺瘤狀瘜肉,再逐漸進展成腺癌
依照流行病學研究,大腸瘜肉形成的原因主要與遺傳、飲食習慣有關,大致可分類如下:
- 50歲以上
- 有大腸瘜肉病史或家族史
- 大腸癌家族史
- 高脂肪、紅肉飲食
- 抽菸
- 喝酒
- 體重過重
- 缺乏運動
腺瘤性息肉有癌化風險 建議切除
大腸息肉指的是大腸黏膜表面的隆起組織,由表皮不正常增生所形成,主要分為「增生性息肉」(hyperplastic polyps)與「腺瘤性息肉」(adenomatous polyps)兩大類,臨床上95%息肉皆屬於這兩種息肉,性質不同,處理方式也不一樣。「增生性息肉」多出現在乙狀結腸、直腸部位,通常呈現微小的黏膜突起,日後轉變為惡性腫瘤的機率非常低。不過,另一種「腺瘤性息肉」就需要特別提高警覺,因為此類息肉為癌症的前身,可能生長在大腸的各個位置。雖然不是每個腺瘤性息肉都會演變為癌症,但由於腺瘤性息肉未來癌化的風險相對高,若大腸鏡檢查時發現腺瘤性息肉時,原則上會直接切除。
大腸鏡檢判斷息肉腫瘤準確度可達八、九成
內視鏡醫療愈來愈進步,大多數切除瘜肉並不需要外科手術。
- 大腸鏡檢查發現瘜肉時,可同時將瘜肉切除。
- 切割後的瘜肉加藉病理分析以分辨良性或惡性瘜肉,作為日後追蹤依據。
- 內視鏡瘜肉切除偶有併發症為出血及腸穿孔,但機率極低。
息肉病理檢驗若為惡性 須評估是否進一步開刀
切除之息肉皆會送病理檢查,若檢查結果為良性息肉,則不必做進一步的治療,但若確定為惡性,需進一步判斷癌細胞侵犯的深度及是否切除乾淨。若癌細胞只局限於黏膜層,則為原位癌,由於沒有轉移風險,切除後即能根治,不需再治療;如果癌症已侵犯至黏膜下層,可能合併有淋巴結轉移,此時須評估進一步開刀,切除部分大腸及淋巴結。
大腸鏡多久做一次?視病理報告及腺瘤數量而定
目前政府針對50歲以上、75歲以下民眾,提供2年免費一次糞便潛血檢查,陽性者再做大腸鏡檢查。不過,由於大腸癌有逐年年輕化的趨勢,對於高危險群民眾如:飲食習慣不良(如嗜吃紅肉、加工肉品等)、有代謝症候群等,應比照有大腸癌家族史之民眾,可提前至40歲或更早就進行檢查。
高纖少油炸,常運動多喝水
流行病學研究,現代人的胃腸道瘜肉是因為食物與消化道接觸的時間拉長有關:
- 少吃油膩難消化的食物
- 少吃高溫油炸燒烤食物
- 少吃醃漬、加工食品
- 高纖、多蔬果飲食
- 多喝水
- 不抽菸
- 少飲酒
- 維持正常BMI值與腰圍 (女生80公分以下、男生90公分以下) .飯後適度運動,促進腸胃蠕動
參考資料:
